

Гастроскопия – это метод эндоскопического обследования желудка с его визуальным осмотром при помощи особого инструмента – гастроскопа с подсветкой и камерой. Гастроскоп вводится через рот и пищевод в полость желудка.
Гастроскопия обычно назначается как один из компонентов эзофаго-гастро-дуоденоскопии (ЭГДС) или отдельно, в зависимости от цели исследования и возможностей аппаратуры.

Список показаний к гастроскопии очень велик, она показана при любых заболеваниях верхних отделов пищеварительной системы и желудка, кроме того, гастроскопию применяют и с целью лечения некоторых желудочных заболеваний.
Процедуру назначают при наличии болей в желудке, частых изжогах, отрыжках, при тошноте и рвоте, при постоянной тяжести и распирании в желудке.
Также гастроскопия применима в следующих случаях:
— подозрение на болезни пищевода, эзофагиты, стенозы пищевода, ГЭРБ (гастроэзофагеальная рефлюксная болезнь);
— подозрение на наличие инородного тела в пищеводе и желудке;
— болезни желудка (гастриты, язвенная болезнь, полипы и рак желудка),
— проведение биопсии пищевода или желудка;
— остановка кровотечения из варикозно-расширенных вен пищевода,
— бужирование пищевода;
— удаление полипов;
— остановка кровотечения из язвы желудка;
— нанесение медикаментозных препаратов непосредственно на эрозии и язвы.
Гастроскопия может применяться и в других случаях, когда необходимо обеспечить доступ к слизистым пищевода и желудка, а также провести диагностику.
Гастроскопия является достаточно безопасным и несложным методом обследования, но, не смотря на это, к ней существуют определенные противопоказания.
К абсолютным противопоказаниям относят:
— шок;
— тяжелая одышка со сниженными показателями кислорода крови;
— инфаркт миокарда в острой стадии;
— инсульт;
— аневризму аорты ;
— коматозное состояние (кроме ситуаций, когда пациент интубирован);
— судороги;
— перфорации пищевода, желудка.
К относительным противопоказаниям можно отнести достаточно обширную группу болезней и состояний – выраженные сердечная и легочная недостаточности, нарушение свертываемости крови (коагулопатии), состояние после перенесенного менее чем полгода назад инфаркта или инсульта, серьезные болезни нервной системы, состояния, когда пациент не может самостоятельно выполнять команды врача (например тяжелое ожирение, общее истощение), увеличение щитовидной железы, спазм и рубцовое сужение пищевода, выраженная деформация позвоночника.
При наличии у больного острых процессов ротоглотки, насморка, увеличенных загрудинных и шейных лимфоузлах, больших дивертикулах пищевода врач-эндоскопист должен быть поставлен в известность.
Чтобы исследование дало максимальную информацию для диагностики болезней пищевода и желудка, важна правильная подготовка.
Прежде всего, необходимо указать врачу на медикаментозную аллергию, особенно на препараты для местной анестезии, а также информировать о постоянном приеме медикаментов.
Также важно назвать хронические заболевания – проблемы с сердцем, кровью, дыханием.
Не следует принимать перед гастроскопией пищу как минимум 8 часов, чтобы желудок был полностью пустым. За 1-2 часа перед процедурой запрещается прием жидкостей. Наличие пищи в желудке затрудняет диагностику и установление диагноза.
Гастроскопию проводят в кабинете эндоскопии. Диагноз устанавливается на основании увиденной картины. При необходимости проводится биопсия и неотложные методы лечения (остановка кровотечения из сосудов, удаление полипов).
Аппарат для эндоскопии (эндоскоп) – это тонкая оптоволоконная гибкая трубка, которая перед каждым исследованием подвергается стерилизации. На ее конце имеется камера и подсветка.
Врач при исследовании под зрительным контролем аккуратно вводит инструмент через ротовую полость в пищевод и желудок (при необходимости потом и в кишку).
Изображение транслируется на монитор и при необходимости может быть записано на диск, приближено и детально исследовано.
Во время гастроскопии можно подтвердить или опровергнуть диагноз эзофагита, пептической язвы пищевода и функциональных заболеваний, а также поставить диагноз гастрита, язвенной болезни желудка, полипов и других заболеваний.
При экстренных ситуациях гастроскопия – это простой и легкий способ остановки кровотечения из сосудов желудка при язвенной болезни и дальнейшего контроля за излечением.
По сравнению с другими методами (рентген) гастроскопия имеет преимущество в большей информативности, в малой инвазивности, в отсутствии лучевой нагрузки.
Метод широко применим уже не одно десятилетие и помогает в эффективной диагностике и лечении проблем пищевода и желудка.
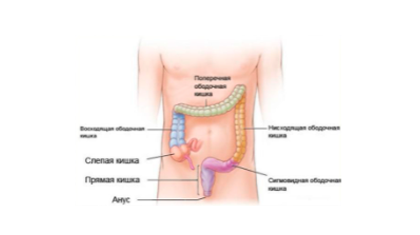
Колоноскопией называют метод исследования толстого кишечника при помощи специального оптического аппарата колоноскопа, который позволяет провести визуальный осмотр стенки и просвета кишки.
Колоноскопия проводится врачом-проктологом или врачом эндоскопической диагностики.
При колоноскопии возможно проведение записи исследования, фотографирование, забор участка ткани для биопсии или одномоментное удаление патологических образований.
При этом можно обследовать отрезок от слепого кишечника до прямой кишки.
Показания для колоноскопии достаточно широки, и по сути, любой больной с жалобами на проблемы с толстым кишечником должен быть обследован этим методом.
Основными показаниями к колоноскопии являются:
— подозрение на наличие опухоли — данный способ обследования выявляет опухоли и полипы, не видимые при ирригоскопии,
— упорные (хронические) запоры,
— воспалительные процессы в толстой кишке,
— подозрения на болезнь Крона или язвенный колит,
— кровотечения из кишечника — при обнаружении даже следов крови в кале,
— подозрения на инородные тела,
— развитие кишечной непроходимости.
Колоноскопию рекомендуют для диспансерного наблюдения процесса восстановления после удаления полипов или спаек, ракового узла опухоли, лечения стенозов и инвагинаций, после консервативной терапии язвенного колита.
Колоноскопия является “золотым стандартом” для диагностики новообразований толстого кишечника.
Проведение колоноскопии противопоказано:
— при острых кишечных или простудных заболеваниях,
— при подозрении на перитонит,
— тяжелые стадии дыхательной или сердечной недостаточности,
— если с момента инфаркта миокарда или инсульта прошло менее 6 месяцев;
— психические заболевания;
— если есть выраженные нарушения в системе свертывания крови,
— при общем тяжелом состоянии,
— при тяжелой форме ишемических колитов,
— при обострении и массивном поражении кишки в процессе язвенного колита.
Важно! При наличии послеоперационных, послеродовых рубцовых сужений прямой кишки, острых воспалительных и гнойных поражений промежности, артериальной гипертензии и ишемической болезни сердца необходимо заранее предупредить врача, чтобы были приняты меры по предупреждению ухудшения состояния больного во время процедуры.
Чтобы проведение процедуры оказалось максимально эффективным и минимально дискомфортным, необходимо качественно подготовиться к колоноскопии и уделить пристальное внимание освобождению кишечника от пищевых, фекальных масс. Если внутри толстого кишечника на момент проведения процедуры будет находиться кишечное содержимое, это нарушит проведение исследования и резко снизит его качество.
Если есть проблемы со стулом и запоры, в течение недели необходима диета с исключением овощей и фруктов, грибов и хлеба.
Накануне исследования можно принимать исключительно жидкости: воду, чай, слабый бульон.
Препаратом выбора при подготовке к колоноскопии и для очищения кишечника является Фортранс. Он продается в пакетиках, один пакетик — на 15-20 кг массы тела. Препарат разводится в воде (1 пакетик на 1 литр) вечером или в обед накануне процедуры и выпивается в течение нескольких часов.
Утром перед исследованием рекомендуется дополнительно провести очистительную клизму. Подробная инструкция по применению Фортранса указана непосредственно на препарате.
При подготовке к колоноскопии необходим отказ от использования лекарств: антибиотиков, красящих препаратов, таблеток активированного угля, таблеток или растворов железа.
Сразу после исследования можно пить и принимать пищу, если есть неприятные ощущения скопления газов, можно выпить стакан воды с растолченным в нем активированным углем (8-10 таблеток) или 1 пакетик смекты. После исследования несколько часов лучше полежать в постели, предпочтительно на животе.
Одним из осложнений колоноскопии могут быть перфорации кишки при исследовании, кровотечение, но они возникают крайне редко.
В целом, процедура очень полезна в плане диагностики и лечения заболеваний толстого кишечника, она позволяет дополнить традиционные методы исследования.
Метод безопасен и очень информативен при небольших затратах и сложности.
